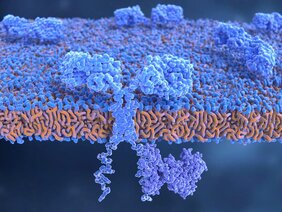
Für große Aufmerksamkeit sorgte im August 2018 die Marktzulassung der Europäischen Kommission für zwei sogenannte CAR-T-Zell-Gentherapeutika. Dabei handelt es sich um Immunzellen (T-Zellen) von Krebspatientinnen und -patienten, die außerhalb des Körpers mittels Gentechnik mit einem synthetischen chimären Antigenrezeptor (CAR) versehen, vermehrt und dem Patienten zurückgegeben werden. Der Antigenrezeptor passt genau zu bestimmten Oberflächenstrukturen auf den Krebszellen. Mit Hilfe des CAR erkennen die Immunzellen die Krebszellen und töten sie ab.
CAR-T-Zellen genießen wegen ihrer erstaunlichen Wirksamkeit großes Interesse: Bei bestimmten Leukämiepatientinnen und -patienten, bei denen alle Therapien zuvor versagt hatten, war nach der CAR-T-Zell-Therapie der Tumor nicht mehr nachweisbar. Allerdings ist die Herstellung dieser Arzneimittel – Entnahme der Zellen, genetische Veränderung außerhalb des Körpers, Vermehrung der Zellen und Reinfusion – sehr aufwendig.
Forschenden des Paul-Ehrlich-Instituts um Prof. Christian Buchholz, Leiter der Forschungsgruppe "Molekulare Biotechnologie und Gentherapie", war es im gleichen Jahr gelungen, humane CAR-T-Zellen in Mäusen in vivo – also direkt im Organismus – zu erzeugen. Der Transfer der genetischen Information für die Bildung des CAR gelang mit speziell modifizierten lentiviralen Vektorpartikeln (Genfähren), die das CAR-Gen ausschließlich in bestimmte, für die Tumorabwehr zuständige T-Zell-Subtypen übertrugen.
Bei der Erzeugung der CAR-T-Zellen werden normalerweise sowohl sogenannte CD4-positive (CD4+) als auch CD8-positive (CD8+) T-Zellen im Gemisch mit dem chimären Rezeptor ausgestattet. Bislang ging man davon aus, dass vor allem die CD8+-CAR-T-Zellen die Krebszellen eliminieren. Jetzt konnte die Forschergruppe gefördert mit Mitteln der Deutschen Krebshilfe und des LOEWE-Zentrums Frankfurt Cancer Institute, ihr Verfahren nutzen, um ein bisheriges Postulat in Frage zu stellen. Sie nutzten in ihrem Tumor-Mausmodell mit dem humanen Blutsystem entweder ausschließlich CD4- oder ausschließlich CD8-spezifische lentivirale Vektoren zur Erzeugung von CD19-spezifischen CAR-T-Zellen im Organismus, welche damit auf Tumorzellen und B-Lymphozyten ausgerichtet wurden. Die Forscher (m/w/d) prüften die Aktivität der CAR-T-Zellen durch Messung der Abnahme der Tumorzellen und der Spiegel von B-Lymphozyten. Zu ihrer Überraschung zeigten die CD4+-CAR-T-Zellen eine unerwartet starke Aktivität, die mindestens so ausgeprägt war, wie die der CD8+CAR-T-Zellen. Vermutlich liegt dies daran, dass CD4+ CAR-T-Zellen in Gegenwart großer Mengen an Tumorzellen den Zustand der Erschöpfung weniger schnell erreichen als CD8+-CAR-T-Zellen.
"Unsere Forschungsergebnisse weisen auf eine direktere Rolle von CD4+-positiven Lymphozyten für die Elimination von Tumorzellen bei der CAR-T-Zelltherapie hin", erläutert Buchholz die Bedeutung der aktuellen Ergebnisse. Möglicherweise liefern die aktuellen Ergebnisse einen weiteren Baustein auf dem Weg, spezifische und wirksame CAR-T-Zellen direkt im Patienten zu erzeugen. Hierfür sind allerdings noch weitere präklinische und später klinische Untersuchungen erforderlich.
Paul-Ehrlich-Institut
Originalpublikation:
Agarwal S, Hanauer JDS, Frank AM, Riechert V, Thalheimer FB, Buchholz CJ (2020): In vivo generation of CAR T cells selectively in human CD4+ lymphocytes, Mol Ther May 14